在疾病管理这一领域,政府的支持和直接投入会起到直接的推动作用,从其他国家的经验来看,政府的介入方法包括直接投资设立相关疾病管理项目、发起疾病管理计划并为提供服务的机构设立标准、推行服务人员认证标准等。这类服务的发起方有全国性的和地方政府主导的项目,通常政府扮演的角色有四个方面。
一是教育,明确疾病管理的迫切性,设立疾病管理目标,以此鼓励各类机构,包括保险公司、医疗机构、雇主、个人、慈善组织、高校等参与进来。二是推动服务方(医疗机构和专业服务人员)参与到这些项目中,并推动设立行业服务流程标准和人员培训标准。三是直接划拨资金建设疾病管理计划,资金用于补贴服务方、建设医患沟通工具平台等,并进行数据收集。四是整合数据并联合研究机构或大学进行有效性分析和评估,公开疾病管理项目的效果,并给出疾病管理项目改进的意见。
总体来说,政府的作用主要是让社会各界认知疾病管理的重要性和必要性,政府促进的一个重要方面就是如何推动医疗机构参与服务,因为从各类疾病管理项目来看,让医疗机构参与并保持其积极性是比较困难的,因此地方政府更有可能进行区域性的医疗机构直接参与计划,全国推广会非常困难。这几个特征将从下面两个案例中可以看到。
(一)美国疾控中心糖尿病预防计划(DPP)
美国疾控中心(CDC)于2012年推出了全国糖尿病预防计划(National Diabetes Prevention Program, DPP),针对糖尿病前患者以及CDC健康评估得出的糖尿病高风险用户,通过CDC认证的为期一年的糖尿病预防课程(可以通过线上也可以通过线下完成),主要手段是改变包括饮食、运动、压力管理等方面的全面生活方式改善,降低糖尿病患病风险。
CDC的DPP项目的操作办法包括几方面特征。首先,CDC通过认证各地机构来推行DPP服务,CDC的职责则是审批和评估。目前CDC在全国已经认证了超过50家地方机构提供DPP服务,其中最大的连锁性质的提供方为全球慈善机构YMCA,除此之外还包括当地的医疗机构、非营利组织以及健身机构。要获得CDC的认证,机构必须提出申请,提供的DPP课程必须是CDC认证的课程,CDC审批通过之后,这些机构每年必须提供用户的糖尿病预防管理相关数据,包括体重、血糖、运动量等指标,由CDC评估其实施DPP项目的有效性,决定其是否有资格继续提供CDC许可的服务。
CDC的一个重要作用在于设置标准。DPP项目由专业的教练来主导进行,CDC提供教练的资格认证。同时,CDC有标准化的DPP课程,所需1年时间分两期来完成,形式是超过30个主题、以改变生活方式为核心的课程,其覆盖面包括如何摄入更少的卡路里,问题和压力缓解、运动计划等。提供DPP的机构必须使用CDC认可的课程。
CDC设立标准的基础是有用户数据和实践证明其课程设计的有效性。CDC联合NIH(National Insistute of Health)就收集的用户数据进行分析,根据其2015年公布的有效性评估数据,平均每位用户在完成一年项目后可以减轻5%到7%的体重,每周150小时课程的投入可以帮助高危用户将糖尿病发病率降低58% 。有效性评估是CDC全国推广和执行DPP项目的根本。
CDC在DPP上的主要投入是给地方政府经费用来推广DPP计划。2013年CDC就给50个州经费用来宣传糖尿病前状态的风险,提高雇主、个人和医疗机构对糖尿病前用户的重视,通过教育和宣传来鼓励雇主、医疗机构推荐用户使用DPP计划。CDC的经费还用于与州政府和Medicaid合作,将DPP纳入州政府工作人员以及Medicaid用户的保障范围。2014年,CDC还与五家全国性组织合作,CDC对其提供一部分经费资助用于推广DPP的使用,这五家机构包括全美钻井工程师协会(American Association of Drilling Engineers),非裔妇女健康促进协会,以及为医疗机构、雇主和保险公司等提供医疗信息技术的公司Optum。这些机构都能够为CDC带来特定人群或机构的入口,作为CDC的合作渠道快速推广DPP计划。
从DPP的实践来看,政府的职责主要是设立标准、市场教育以及推广上,这些都需要经费支持。在设置标准上,前提是有严肃的用户跟踪和数据分析证明其有效性,才能为政府在推广DPP铺路,有效性也是CDC与州政府和Medicaid计划等支付方谈判将DPP纳入保障的必要条件。而在市场教育和推广上,DPP的实践提示政府的主要经费花在教育市场认识糖尿病风险以及DPP的必要性上,而与行业组织和拥有大用户入口的公司合作则可以快速为DPP带来用户,这一点同样也需要政府投入。
(二)澳大利亚新南威尔士政府慢病管理项目
澳大利亚的新南威尔士地方政府从2014年开始推行整合医疗计划,其中重要的组成部分就是推动各级医疗机构展开高风险病人的五大类慢性病管理(CDMP,chronic disease management program),地方政府计划到2017年前投入1.2亿澳元以实施这个项目。
从这个案例中可以分析看出政府参与地区性慢病管理的几个特征以及困境。
首先,CDMP项目的目标非常明确,就是针对使用急诊室频率高、可能再入院概率高的病人,CDMP的有效性衡量指标也是以这些为基准,评估病人在获得CDMP干预之后可以预防的入院例数、再入院例数以及急症室使用的例数。
针对这样的设计宗旨,医疗机构在选择使用CDMP使用的病人的时候,大部分是急诊室或住院的病人,尤其是因为某种疾病反复入院或去急诊室的病人,以及有多种慢性病的高风险病人。2015年新南威尔士政府与当地大学联合进行数据分析,评估CDMP的实施效果,发现干预之后有更多的病例可被避免再入院或入急诊室治疗。
从CDMP的设计上来看,政府的目标是降低花费最高的项目,而慢性病在澳大利亚占到全国医疗支出的70%,很大程度上是由高危患者使用急诊室以及住院引起的。因此在CDMP的实施初期,主要的病人都来自急诊室或住院部门,而来自基础医疗的比较少,这也是一大缺陷,因为新南威尔士政府在进行CDMP的年度评估时发现,从全科医生转诊推荐参与CDMP项目的病人比例较低,而且评估发现只有25%以下符合CDMP参与条件的有异常症状的病人实际被推荐使用了CDMP,因此还有一大批符合条件也迫切需要CDMP服务的病人没有获得这项服务。因此,基础医疗医生的参与对于慢性病管理非常重要。
同时,CDMP的操作流程并没有完全细化。CDMP分为六个步骤。
图表9:CDMP慢病管理计划操作流程
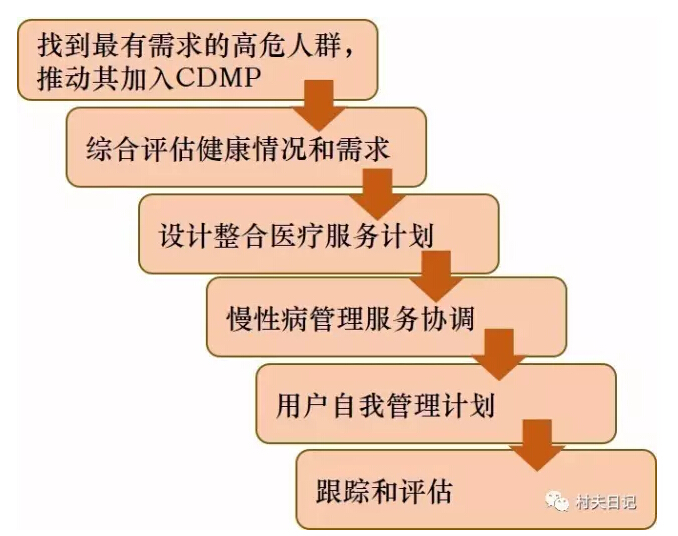
来源:新南威尔士地方政府公开信息
与美国CDC的糖尿病前管理项目不同,CDMP难以标准化操作,背后有三个原因。首先,因为针对的病人病种不一,有的合并几个病种,病程又很不一样,所以CDMP的模块设计是大方向上的,真正落实到个人有很大的不同,这也增加了操作的难度和所需的人力。第二,在设计和操作慢性病管理的时候,需要与当地医院本身的服务融合,医院本身过去已经存在一些慢性病管理项目,每家医院的服务流程也不一样,因此如何将CDMP的模块融合到医院已有的项目中去是一个挑战。第三,在管理病例和病人数据的系统和办法上各家医院也有不同,因此无法标准化。最后,CDMP需要基层全科医生与专科医生的协同操作,但目前这一衔接还并不紧密,各地区的情况很不一样,因此也难以标准化实施。
从CDMP的流程来看,其关键在于设计慢性病计划、协调各医疗服务环节以及自我管理三块。在设计上的困境是个性化程度,与CDC的DPP糖尿病前管理的标准化课程不同,高危风险慢病患者自身情况很不一样,这会增大个体的需求,而这也意味着成本和更多的精力投入。
在协调各医疗服务环节上,推行CDMP的医院的做法包括整合病例、电话医生、通过慢病管理教练进行课程指导和训练等做法,但由于这些病人通常是反复住院或疾病反复发作,需要其家庭医生和专科医生之间的协调,一些医院会有专门的病例管理专员/协调员去操作这些事情,而一些医院则可能由护士代劳,随着CDMP参与者增加,协调意味着很大的流程管理需求和人力投入。
最后,自我管理是一项不确定性极高的事情,取决于病人本身的性格、生活习惯、对疾病的重视程度等多种因素,很难控制。而自我管理又是慢病管理这一长周期事件无法缺少的一环。自我管理的同时如果没有专业服务人员(如教练)来干预和指导,将无法体现很好的效果。
小结
从新南威尔士的CDMP项目实施来看,其目标很明确,针对消耗医疗费用最高的经常住院或入急诊室治疗的慢性病高危人群,但因为疾病程度不一,病程相对复杂,CDMP项目的设计很难细化和标准化。CDMP的投入大部分用于推动医院使用这些服务和衔接各层级医疗服务上,这也是政府推动的一个优势。不过,从目前的情况来看,全科医生的参与和多层级衔接仍然是一个困境,而CDMP项目的细化实施落实到不同医院也会有很大的不同,如何将CDMP融入医院的流程中是一个很大的挑战。
由此来看,可以总结出三点启示。首先,越是针对高危、复杂疾病的慢性病管理,其流程的标准化设计难度更高。第二,由于这些疾病的复杂性,个性化程度较高,这意味着较高的人力和精力投入。最后,由于高危的特性,需要全科医生、专科医生和教练、护士协同操作,这些人员可能是已有的也可能需要新增,流程配合以及人员协调也会是较大的困难。
从以上两个政府投入慢病管理的实践案例中可以发现,政府的推动作用主要体现在引入慢病管理的支付方、衔接各方服务机构、对慢病管理服务的市场宣传和教育、以及在某些能够具体操作的领域制定确切标准上。尤其在让医疗服务方和支付方两者认可慢病管理服务的意义上,政府的推动作用影响很大,这也是确切需要政府投入的领域。
不过另一方面,即使在医疗监管成熟的国家,政府直接影响医疗机构去进行慢病管理仍然是较难的,尤其在衔接基层和大医院上,只能通过支付办法、考核激励、以及经费支持等手段侧面推动,执行和落实需要时间,引导医院随着支付和考核所带来的行为变化。总体来说,政府的最大影响力在于制定规则去引导医疗机构进行这些服务,并监管和评估服务的质量。